I en periode regulerte Malin følelser ved å gå tynnkledd ute på vinterstid. Hun sa at det var et alternativ til å selvskade seg på andre måter. Ansatte i det ambulante kommunale natt-teamet opplevde at det var omsorg Malin trengte i slike situasjoner. Denne kunne hun få fra ansatte i natt-teamet dersom hun kontaktet dem, fra forbipasserende eller fra politi og ambulansemedarbeidere. Noen ganger kjørte politiet eller ambulansen henne tilbake til den ubemannede boligen etter å ha samrådd seg med legevakt. Andre ganger brakte ambulanse eller politi henne til legevakten for vurdering. Ofte endte det med at hun ble sendt hjem til boligen ettersom det ikke ble vurdert å være grunnlag for tvangsinnleggelse. Malin ble i disse situasjonene vurdert som samtykkekompetent. Hun fikk gjerne akutt time på DPS dagen etter eller over helgen. Dersom legevakten sendte henne videre til vurdering for innleggelse i psykisk helsevern, ble hun noen ganger værende på akuttavdelingen over natten for så å bli sendt tilbake til bolig neste morgen.

«Man burde brukt mer tid på å lage en plan for hvordan alle rundt kunne jobbet med hennes parasuicidale atferd, slik at alle følte seg tryggere på tiltak. Planen måtte lagt lett tilgjengelig for alle i kjernejournal. Ansvarlig for denne måtte vært behandler sammen med Malin selv»
Behandler ved DPS
Helhetlig koordinering av tjenester gjennom Individuell plan
Da Malin kom i kontakt med hjelpeapparatet, hadde hun allerede utviklet en sammensatt tilstand som krevde samordning av tjenester fra ulike fagområder og sektorer. Helse- og omsorgstjenestene som hun mottok var i liten grad koordinert og hun opplevde flere relasjonsbrudd i oppfølgingen. Det var lite oppmerksomhet på arbeid og hverdagsaktiviteter etter at hun fullførte videregående og ikke fikk praksisplass i ambulansetjenesten. De siste to årene finner vi at det var lite innhold i hverdagene hennes utover at hun noen ganger tok del i fellesskapet i boligen, møtte til behandlingstimer og dro hjem til foreldrene. Det lave aktivitetsnivået ble omtalt i de månedlige ansvarsgruppemøtene som kontaktpersonen i boligen kalte inn til, men det medførte ikke noen endring. Det siste året var det behandler ved DPS, fastlege, Nav, primærkontakt eller annen ansatt i boligen og Malin selv som møtte på disse møtene. Legevakt og nødetatene var ikke en del av samarbeidet.
Omfattende behandling i DPS og hos fastlege forløp parallelt uten noe særlig grad av samordning. En overlege ved akuttpsykiatrisk avdeling etterlyste i epikrisen en overordnet plan for hvordan Malins suicidale og parasuicidale adferd kunne håndteres i det offentlige rom. Overlegen påpekte at den gjentakende atferden til Malin utløste tidsbruk i nødetatene.
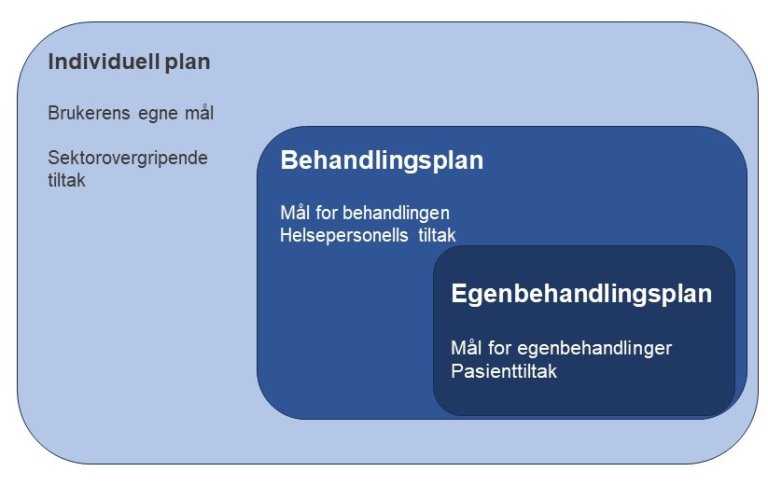
For å ivareta en helhetlig koordinering av de tjenestene som en pasient kan ha behov for, har pasienten rett på IP og en koordinator (20). Planen skal være individuelt tilpasset pasientens behov både for helsehjelp og annen bistand. Malin hadde ingen slik plan eller koordinator. Uten dette blir det vanskelig for omsorgstjenesten i en kommune å ivareta og koordinere samarbeidet rundt pasienten.
Å opprette en IP, krever pasientens samtykke. Dersom pasienten ikke ønsker en IP, gjelder plikten til å yte forsvarlig helsehjelp og samarbeide med andre involverte rundt pasienten så langt som mulig innenfor reglene om taushetsplikt. For denne pasientgruppen trengs det felles planlegging og sammenhengende helse- og omsorgstjenester, og det er innført et nytt krav til samarbeidsavtalen mellom helseforetak og kommuner. Kommuner og helseforetak må nå avtale hvordan de sammen skal planlegge og utvikle tjenester (24). Det blir spesielt viktig med samhandling mellom ulike etater og nivåer for denne pasientgruppen. I august 2022 kom det en egen forskrift om IP ved ytelse av velferdstjenester med mer harmoniserte regler rundt IP (27). Intensjonen er at denne i større grad vil ivareta behovet denne pasientgruppen har.
Arbeid med IP har vært en lovpålagt oppgave siden 2001 (20), men det fungerer ikke etter intensjonen selv etter over 20 års erfaring. Rettigheten og hensikten er god, men likevel har helse- og omsorgstjenesten ikke lykkes med implementeringen. Ansvarsgruppen knyttet til IP oppleves nyttig av de involverte, men det administrative arbeidet rundt selve planen utgjør et hinder. IP skal være til nytte for pasienten, men arbeidet må rigges på en måte som også helsetjenesten ser fordelene av.
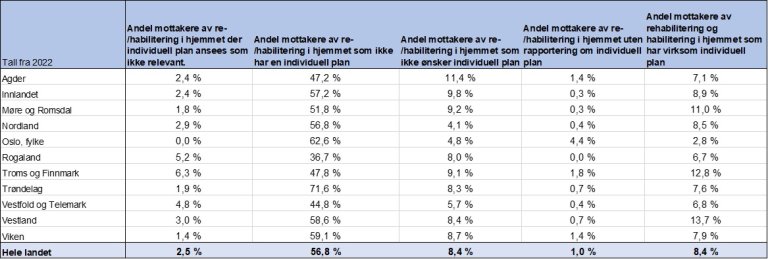
Tall fra Kommunalt pasientregister (KPR) (28) fra 2022 viser at bare 8,4 prosent av tjenestemottakere som hadde behov for habilitering og rehabilitering hadde en virksom IP. Andelen på landsbasis varierte mellom 2,8 og 13,7 prosent. Denne ulikheten mellom kommuner kan, ifølge KPR, skyldes underrapportering men også mangel på kunnskap om gjeldende regelverk. Dette er likevel lave tall.
Det finnes lite litteratur om mulige årsaker til at IP ikke blir tatt i bruk i større grad. Nasjonalt senter for erfaringskompetanse innen psykisk helse gjennomførte i 2020 en nettundersøkelse om pasienter og pårørendes erfaringer med IP (29). De 13 prosentene som hadde en fungerende plan opplevde at den hadde stor betydning i livene deres. 70 prosent av deltakerne opplevde planen som unyttig fordi den ikke ble fulgt opp, ikke ble evaluert, eller fordi den ikke ble brukt etter hensikt. Ingen av de 200 informantene var negative til ideen om IP. 39 prosent ble aldri spurt om IP, Syv prosent takket nei, hvorav de fleste oppga forhold ved hjelpesystemene som grunn for å ikke ønske IP. Hvis informasjon om IP ikke er tydelig nok, kan dette være medvirkende til at pasienter og brukere takker nei.
Når planen ikke blir fulgt opp, har pasienten i praksis ingen plan. Nettundersøkelsen fra Nasjonalt senter for erfaringskompetanse innen psykisk helse viser at noe av utfordringen handler om manglende samarbeid, høy grad av utskifting av personell, mangel på rutiner for oppnevning av koordinator, samt utfordringer rundt kontinuitet.
Slik vi ser det, kan det også ligge noen utfordringer i selve koordinatorrollen. Pasienter med sammensatte tilstander vil ha behov for spesialisert kompetanse for en del av oppfølgingen. Det vil være utfordrende for en koordinator i kommunen å ha god nok kjennskap til hvilken kompetanse og hvilke tiltak som bør ligge til planen. Det er derfor avgjørende at det er oppnevnt en pasientkoordinator i spesialisthelsetjenesten som den kommunale koordinatoren kan samarbeide med.
I intervju med våre informanter, og i dialogmøter med relevante fagmiljøer, beskrives det også motstand hos helsepersonell mot å ta i bruk IP som verktøy. Manglende kompetanse og manglende systemer blir pekt på som mulige årsaker. Planen kan også oppfattes som omfattende og tungvint for praktisk bruk. De tekniske løsningene for administrering av planen er tungvinte og tidkrevende, og dette bidrar til at IP ikke blir et aktivt eller nyttig verktøy. Koordinatorrollen er svært tidkrevende og kommer gjerne i tillegg til det ordinære arbeidet. Ofte følger det også lite opplæring med rollen.
Det hjelper ikke pasienten å ha rettigheter som ikke kan følges opp i praksis. Dette har Ukom også pekt på i rapporten Spesialiseringens pris (30). Uklarheter i dagens lovregulerte koordineringsordninger er også gitt som innspill til Helse- og omsorgsdepartementets (HOD) arbeid med Nasjonal helse- og samhandlingsplan (31). Riksrevisjonen finner også i sin rapport Rehabilitering i helse- og omsorgstjenestene (32), at IP og koordinator er lite brukt av kommune- og spesialisthelsetjenesten.
Intensjonen bak IP er at pasienten skal ha oversikt og mulighet til en mer aktiv rolle i egen behandling og oppfølging. Samtidig vil tjenestene ha bedre oversikt over det samlede tjenestetilbudet til pasienten, og kunne legge forholdene til rette for mer koordinert og mer treffsikker hjelp. IP er egentlig en praktisk arbeidsform hvor pasientperspektivet er styrende, men tjenestene har verken verktøy eller avsatte ressurser som gjør at den kan brukes i praksis.
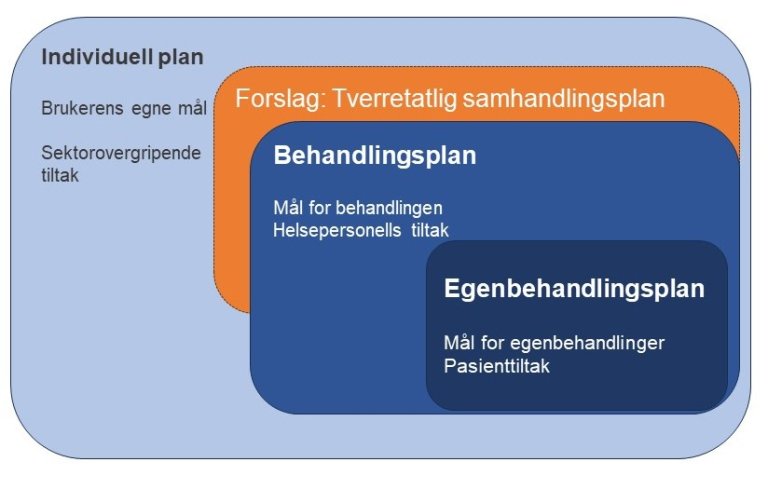
En mulighet for deling av nødvendig informasjon for samarbeid om pasientens tjenester i kjernejournal ville sikre lettere tilgang til informasjon for involverte aktører i helse- og omsorgstjenesten. Helsedirektoratet har laget en oversikt som viser sammenhengen mellom de ulike planene.
Fastlegens oppfølgingsansvar og tilgang til informasjon
Malins fastlege savnet informasjon fra behandler i spesialisthelsetjenesten underveis i behandlingsforløpet.
«Som fastlege blir man ofte en slags stabiliserende faktor, den rollen som følger over tid. Det er viktig… at man er der for å ta dem [pasientene] imot når de kommer ut på andre siden, for det gjør de jo på et tidspunkt. Fastlegen har tett oppfølging også når pasienten er i spesialisthelsetjenesten. Det er fint, men det er krevende å vite hvor ansvaret slutter, ikke bare det formelle ansvaret, men også ansvaret i møte med pasienten når de kommer til deg med problemstillingen sin»
Malins fastlege
Malins fastlege savnet informasjon fra behandler i spesialisthelsetjenesten underveis i behandlingsforløpet. Fastlegen var den som hele tiden var behandlingsansvarlig for Malin i førstelinjetjenesten. Vedkommende mottok alle epikriser og fulgte henne tett opp i tillegg til at andre fra både kommune- og spesialisthelsetjeneste var involvert. Fastlegen var klar over at Malin hadde kontakt med legevakt og nødetatene i perioder med høyt symptomtrykk men var ikke klar over omfanget før fastlegen selv deltok i legevakttjenesten. Informasjonsflyten mellom legevakt og fastlege beskrives som varierende og knapp. Fastlegen kan kontakte spesialisthelsetjenesten for beslutningsstøtte rundt suicidalitet men opplever dette utfordrende da spesialisthelsetjenesten generelt virker mest opptatt av å unngå innleggelser. Fastlegen opplever gjerne å sitte alene med vanskelige vurderinger under rammebetingelser som ikke er godt forenelige med håndtering av akutte suicidale pasienter.
«Triagering i psykiatrien trengs å bli gjort av en overlege og ikke en uerfaren LIS-lege. LIS-legene må sile strengt for å unngå overbelegg og vurderingene deres påvirkes av dette. De blir opptatt av detaljer som om pasienten sitter med repet i hånden eller er det i skapet? Absurd med så kunstige skiller»
Malins fastlege
I ettertid ser vi at det var behov for en bedre koordinering av de omfattende helse- og omsorgstjenestene Malin mottok parallelt fra DPS, fastlege, personale i boligen og i natt-teamet, i tillegg til kontakten med legevakt og nødetatene. Initiativet til IP og koordinator i kommunen kunne ha ligget hos flere av de involverte, også hos fastlegen. Formelt er det fastlegen som har det medisinskfaglige behandlings- og koordineringsansvaret (34). Det betyr ikke at fastlegen skal ha ansvar for IP.
Tilbud til pasienter med langvarige og sammensatte behov er ett av innsatsområdene i Opptrappingsplan for psykisk helse (2023-2033) (11). Her kommer det blant annet fram at regjeringen vil styrke allmennlegetjenesten, slik at fastlegene i større grad kan bruke tid på å følge opp pasienter med langvarige og sammensatte behov.
Nødetatene ønsker tettere samarbeid med kommunene
AMK savner et større engasjement fra kommunenes side i samarbeidet om pasienter de betegner som «multibrukere» for å kunne hjelpe dem bedre i akutte situasjoner.
«AMK svarer alltid hvis pasienter ringer. Om du ringer til behandler, er det ikke alltid du får svar. Så vi er de som aldri kan si nei. Vi ser at psykiatrien har en plan, men når det er kveld så har planen huller. Fastlegen har kanskje nærmest gitt opp, kommunen er ikke på fordi det er natt, så da havner de hos oss. Psykiateren, fastlegen og kommunen lever godt med det, men det er her støyten kommer»
Ansatt i AMK
I intervjuer med ansatte i AMK kom det fram at brukere som er i hyppig kontakt med nødetatene, som gruppe, krever utrolig mye ressurser. AMK må besvare og vurdere alle samtaler, og etter en kort avklaring settes noen av samtalene direkte over til legevakt i bostedskommunen. AMK selv har oversikt over brukerne de kommer i kontakt med og tar initiativ til samarbeid med kommunene om den enkelte. Årsaken til at noen brukere blir nødetatenes oppgave kan være at de har falt mellom stoler og ikke mottar hjelp eller at den hjelpen de mottar ikke er tilstrekkelig. AMK savner et større engasjement fra kommunenes side i samarbeidet rundt disse pasientene for å kunne hjelpe dem bedre i akutte situasjoner.
Nødetatene må handle i akutte situasjoner. De opplever å ha mye ansvar når personer setter seg selv i fare, samtidig sier de i intervju at de ikke har akutt helsehjelp å tilby denne gruppen pasienter. Disse oppdragene er tid- og ressurskrevende både for politiet, AMK og ambulansetjenesten, og de opplever at tidsbruken kan påvirke ressurssituasjonen for andre pasientgrupper som også har behov for akutt hjelp fra nødetatene.
Faste møtepunkter mellom nødetatene og behandlingsansvarlige på begge nivåer i helsetjenesten, og en tverretatlig samhandlingsplan for akutte situasjoner, kan bidra til å sikre bedre samhandling og forebygge økt ressursbruk i nødetatene. Det er viktig at fastlegen er en del av samarbeidet og er kjent med arbeidet rundt pasienten og hvilke tiltak aktørene blir enige om. Det bidrar til at pasienten opplever hjelpeapparatet som samstemt. Samtidig opplever pasienten at råd og tiltak ikke går i ulike retninger.
Tverretatlig samhandlingsplan i akutte situasjoner og bruk av kjernejournal
I undersøkelsen finner vi at flere i nødetatene savner en samhandlingsplan på tvers av etatene. I denne planen må det til enhver tid komme fram hva som blir riktig håndtering av akutte situasjoner og hvor nødetatene da kan henvende seg. Ofte har denne pasientgruppen behov for individuelt tilpassede tiltak. Det vil derfor ikke være mulig å definere ett fysisk sted, men heller en skreddersydd plan for hvem som kan bistå i den akutte håndteringen av pasienten. Mange pasienter har i tillegg en egen kriseplan/egenbehandlingsplan som konkretiserer hva de selv kan gjøre når de opplever at en krise oppstår. Begrepet tverretatlig samarbeidsplan betyr en plan som omhandler hvordan de ulike aktørene skal handle og samhandle rundt pasienten ved akutte kriser.

I en akutt situasjon kan mangel på informasjon om pasienten utgjøre en risiko for pasientsikkerheten. En videreutvikling av kjernejournal for deling av dokumenter på tvers av nivåene i helsetjenesten er et viktig bidrag til å styrke pasientsikkerheten. Kjernejournalen er i satsingen på digital samhandling (35) pekt på som aktuell kanal for digital utveksling av kritisk og viktig informasjon om pasienter/innbyggere. Kjernejournal er også en robust løsning med tanke på personvern og sporing av oppslag.
Løsningen Pasientens journaldokumenter (36) i kjernejournal gjør det mulig for spesialisthelsetjenesten å dele nødvendige journaldokumenter med helsepersonell i andre sykehus og utenfor sykehus, for eksempel fastleger og legevakt. Utrullingen av løsningen startet i 2023 i Helse Sør-Øst, og det er også lagt plan for videre utrulling i Helse Nord og Helse Vest. I Helse Midt-Norge skal deling av journalopplysninger mellom nivåene ivaretas gjennom Helseplattformen. Det er planlagt at løsningen skal videreutvikles slik at også primærhelsetjenesten (for eksempel legevakt og fastleger) kan dele utvalgte opplysninger med andre enheter i primær- og spesialisthelsetjenesten.
I Fredrikstad kommune finner vi et praktisk eksempel på hvordan samhandlingen rundt pasienter som har hyppig kontakt med nødetatene kan organiseres. Her har de utarbeidet en samhandlingsform for tverrfaglig og tverretatlig samhandling rundt innbyggere som har hyppig kontakt med nødetatene. Det er en liten pasientgruppe, men har ofte omfattende kontakt med nødetatene og legevakt. Aktørene i den akuttmedisinske kjeden kan sende en bekymringsmelding til kommuneoverlegen. Slik identifiseres vanligvis pasienter som er kandidater for en tverretatlig samhandlingsplan.
Utgangspunktet for dette samarbeidet er en felles forståelse for pasientens forutsetninger slik disse kommer fram i utredning av pasientens vansker. Det legges særlig vekt på å avdekke nedsatt kognitiv fungering og autismespekterforstyrrelser. Disse pasientgruppene vil ha behov for en særskilt tilpasning av behandling og oppfølging, og dette må derfor identifiseres innledningsvis. En grundig utredning ligger til grunn for utarbeidelse av en tverretatlig samhandlingsplan. Utredninger gir et bilde av hva pasienten evner å forstå, og hvilke forutsetninger pasienten har for å nyttiggjøre seg av behandling. Dette skal sikre at pasienten mottar virksom behandling. Som regel utarbeider aktørene i fellesskap et forslag til plan som blir presentert for pasienten. Målet med planen er at pasienten skal kjenne til hvilke rammer som ligger for helsehjelpen. Pasienten skal få helsehjelp, men de involverte må vise hvordan helsehjelpen kan innrettes så den både ivaretar pasientens helse i øyeblikket og som kan bidra til en positiv utvikling for pasienten på sikt.
Fastlegen, spesialisthelsetjenesten, legevakt, kommuneoverlege og andre som er involvert i oppfølgingen av pasienten, er involvert i arbeidet med planen. Politiet kan også ta del i samarbeidet, men som regel er det helsesamarbeidspartnere som er involvert i planarbeidet. I planen skal det være lett å finne ulike kontaktpersoner, og det er viktig at det er enighet om at det er ett sted som skal kontaktes i akutte situasjoner – legevakten. Legevakten tar utgangspunkt i pasientens tverretatlige samhandlingsplan og finner der relevante personer de kan kontakte for å få bistand til å følge opp. Alle aktørene som er involvert rundt pasienten må bistå legevakten i den akutte håndteringen. Målet er at pasienten skal oppleve trygghet og forutsigbarhet ved å bli møtt så likt som mulig overalt i hjelpeapparatet. Legevakten får «en oppskrift» på hva som kan bidra til å få pasienten over i en roligere fase, så fortsetter arbeidet i tjenestene dagen etter. Kommuneoverlegen opplever at samarbeidet rundt pasienten går bedre når legevakten har en slik samarbeidsplan som alle aktørene har eierskap til.
Det er en utfordring å få delt samhandlingsplanen digitalt med alle de involverte. Ved å legge planen til legevakt unngår en at nødetatene må finne en mulighet til å gjøre den tilgjengelig i sine systemer. Kommunen erfarer at det er svært sjeldent at denne pasientgruppen har kontakt med AMK uten å ha kontakt med legevakt. Kommunen erfarer videre at dersom legevakten og AMK er enige om at det bør være legevakten som hovedsakelig håndterer disse pasientene, så kan AMK overføre oppdraget til legevakt. AMK har ofte raske løsninger å ty til, og det er akkurat det som ikke er ønsket for denne pasientgruppen. Erfaringene i samarbeidet hittil har vist at nødetatene bruker mindre ressurser på disse brukere med en slik plan. Pasientene som ellers kan oppleve utrygghet og uforutsigbarhet i møte med hjelpeapparatet i akutte situasjoner, blir møtt likt og forutsigbart slik det er nedtegnet i samarbeidsplanen som ligger hos legevakten.